Sandra Valeiņa: Bērnu oftalmoloģija
Cilvēku veido viņa garīgā, intelektuālā, emocionālā un ķermeniskā uztvere un darbošanās, un acīm un redzei ir liela loma katrā minētajā jomā. Pediatrijas oftalmoloģija ir oftalmoloģijas – mācības par acu slimībām – subspecialitāte, kura ietver visu, kas attiecas un bērna redzi un acīm.
Man bieži ir jautāts, kāpēc tā nav atsevišķa specialitāte. Atbilde ir vienkārša un vienota visā Eiropā: “Jaunajam ārstam vispirms ir jāiemācās un jāiepazīst visa oftalmoloģija un tad vēl papildus jāapgūst darbs ar bērnu, bērnu acu slimības un bērnu slimības, kas var ar tām būt saistītas.” Smalka, grūta un ļoti skaista profesija, smalks, skaists, grūts un ļoti liels mīlestības darbs. Bērns neatveras, ja nestrādājam, ieliekot visu sirdi. Bet, ja nebūs asināts prāts, uzkrātas zināšanas un pieredze, sirds viena pati nevarēs atrast un īstenot labāko ārstēšanas iespēju.
Bērnu klīniskās universitātes slimnīcas (BKUS) Bērnu acu slimību klīnika (ASK) veidojusies no Bērnu redzes aizsardzības centra, kas Latvijā dibināts 1957. gadā. ASK pašreiz strādā 15 oftalmologi, 5 optometristi un 2 redzes pedagogi. Es kā Bērnu slimnīcas Acu slimību klīnikas vadītāja par savu uzdevumu uzskatu visu šo lielisko un sirds gudro speciālistu atbalstīšanu, koordinēšanu un iekļaušanu BKUS lieliskajos stratēģiskajos mērķos un uzdevumos. Svarīga ir komanda, un svarīgs ir bērns.
Bērnu slimnīca ir īpaša slimnīca. Tuva bērniem, tuva cilvēkiem. Šajā publikācijā es kopā ar saviem kolēģiem rakstīšu par pieeju bērnam, par komandu un par slimību atpazīšanu un to ārstēšanas iespējām. Jo ārstēt bērnu mēs varam tikai kopā ar jums, vecāki un tuvinieki. Lai kopā veidotu komandu, jums jāzina, kas esam mēs un kādas ir bērnu acu slimības.
Liels vienmēr ir mans izbrīns, redzot, cik maz mēs viens par otru zinām. Cilvēki nezina, kur vērsties, kā iegūt palīdzību gan neatliekamās situācijās, gan plānveida medicīnā. Latvijas sabiedrībai redze un acu slimība asociējas tikai ar brillēm. Tomēr pediatrijas oftalmoloģija ietver ļoti dažādas jomas un nozares, ko vismaz nedaudz šeit centīsimies atspoguļot. Rakstā tiks ietvertas šādas tēmas:
- Redzes skrīnings bērniem. Kā ar vismazākajiem līdzekļiem – gan cilvēkresursu, gan finansiālajiem – atklāt novirzes no normas, kas var traucēt attīstīties bērna redzei.
- Neatliekamā un akūtā pediatrijas oftalmoloģija, kas Latvijā bērniem nodrošināta katru dienu.
- Brīdinājuma zīmes, kas palīdz vecākiem atpazīt acu slimības, akūtus un neatliekamus stāvokļus acīs.
- Retas onkoloģiskas un iedzimtas acu slimības, kuras laikus atklājot pediatrijas oftalmologs ārstē kopā ar Latvijas un Eiropas labākajiem tieši šo slimību speciālistiem.
- Pacientu vecāku grupa.
- Covid-19 laiks un redzes higiēna, bērnam lietojot viedierīces.
Lai izmeklētu un ārstētu bērnu, vispirms ir jāiemācās viņam piekļūt, viņu un vecākus atbalstīt un uzklausīt, saudzēt bērnu, vecākus un mūs – profesionāļus. Arī mūsu resursi nav bezgalīgi. Jo vairāk mēs pazīstam sevi un viens otru, jo vieglāk varam sadarboties.
Dr. Antra Treija: pediatrijas oftalmologa specifika
BKUS ASK vecākā ārste, pediatrijas oftalmoloģe Dr. Antra Treija par to, kas atšķir pediatrijas oftalmologu no oftalmologa, kas strādā ar pieaugušu cilvēku:
“Tas ir ārsts, kas zina, kā bērnu izmeklēt, zina, kā sadarboties, kā panākt vēlamo rezultātu, lai saprastu, kāds ir viņa acu un redzes stāvoklis. Svaru kausos ir oftalmoloģiskās izmaiņas, slimības, nepieciešamība pēc ārstēšanas un spēja sadarboties, lai iegūtu atbildi par bērna redzi, iespēja izmantot atbilstošu aparatūru.
Manuprāt, pēdējo trīsdesmit gadu laikā tuvojamies līdzsvaram, kad vairs svarīgākais nav tikai noteikt slimības un ārstēt, bet arī zināt, kā izturēties, lai bērni justos drošāk, lai būtu mazāk negatīvo emociju oftalmologa kabinetā. Ņemam vērā pacienta vecumu, attīstību, iepriekšējās saskarsmes pieredzi, vecāku attieksmi, daudz biežāk mazos izmeklējam medikamentozā miegā. Atsakāmies no liekiem izmeklējumiem.
Būtiskākās pārmaiņas, manuprāt, ir mūsu, acu slimību klīnikas ārstu, optometristu, māsiņu, attieksmē pret pacientiem un viņu vecākiem. Kopā ar slimnīcu ejam bērniem draudzīgākas saskarsmes ceļu.”
Optometriste Zanda Ruskule: redzes skrīnings
Lai spētu ārstēt kādu slimību, tā vispirms ir jāpazīst. Zanda Ruskule, BKUS ASK optometriste, stāsta par redzes skrīningu Latvijā un Eiropā, par EUSCREEN projektu:
“Latvijā dzimušiem bērniem no dzimšanas līdz pilngadības sasniegšanai valsts apmaksā dažādas profilaktiskās pārbaudes. Obligātās profilaktiskās pārbaudes ir gan pie ģimenes ārsta, gan higiēnista, gan acu ārsta. Praksē esam novērojuši, ka ļoti bieži šīs acu pārbaudes netiek veiktas, kas diemžēl var novest pie neatgriezeniskām redzes izmaiņām.
Šobrīd ir noteiktas profilaktiskās oftalmologa vizītes 1 gada vecumā, 3–4 un 6 gadu vecumā. Gandrīz katrs redzes speciālists ir bijis situācijā, kad, veicot pirmsskolas pārbaudi, viņš vienā vai abās acīs atrod redzes samazinājumu, kas nav labojams tikai tāpēc, ka bērns pirms tam nav pārbaudīts. Un tāda redze, visticamāk, paliks uz visu dzīvi, bet tas ierobežos profesijas izvēli nākotnē, ierobežos sniegumus sportā un citās dzīves jomās. Biežākie iemesli, kāpēc šādas vizītes nenotiek, ir speciālistu nepieejamība, vecāku aizņemtība un nezināšana.
2018. gadā Eiropā sākās EUSCREEN projekts, kura mērķis ir salīdzināt redzes un dzirdes skrīninga projektus visā Eiropā un izveidot rezultatīvāko izmaksu–efektivitātes modeli, kā katra valsts savos lokālajos apstākļos varētu veikt bērnu redzes vai dzirdes skrīningu.
Pirmais pētījuma posms bija aptauja, kur jomas pārstāvjiem vajadzēja aizpildīt datus par skrīningu savā valstī – demogrāfiskās ziņas, esošās un bijušās skrīninga programmas, izmantotie testi, apmeklētība, ārstēšana, slimību sastopamība, valsts izmaksas neizārstētas slimības gadījumā visu cilvēka dzīvi un daudzi citi. Vēlējos piebilst, ka, aizpildot datus par diagnožu sastopamību, nosūtījumu biežumu un citas ailes par mūsu valsti palika tukšas, jo šāda statistika pie mums nemaz netiek apkopota vai arī atspoguļo tikai konkrētu ārstniecības iestādi.
Otrais posms bija notestēt, kā strādā modelis, tāpēc Rumānijā, Klužas apgabalā, tika ieviests redzes skrīnings, kur tas līdz šim netika īstenots. Piedaloties projekta noslēgumā, tika atskārsti vēl nepamanīti trūkumi gan valstu skrīninga sistēmās, gan citos oftalmoloģiskajos jautājumos. Tika aizsākti jauni pētījumi, lai meklētu atbildes uz šiem jautājumiem.
Kāpēc gan jāiet uz redzes pārbaudi, ja bērns nesūdzas? Jo bērns gandrīz nekad nesūdzēsies! Ja jūs nekad neesat ēdis mango, kā gan nepamēģinot varat uzzināt, kā tas garšo? Ja bērns tā redz visu savu dzīvi, viņš nesūdzēsies par sliktu redzi, jo nav ar ko salīdzināt. Līdzīgi – cik bieži jūs aizverat vienu aci un salīdzināt ar to, kā redz otra? Vai – cik bieži to dara jūsu bērns? Atbilde –cilvēks to gandrīz nekad nedara, tāpēc arī nepamana, ka viena acs redz sliktāk nekā otra. Un vienīgais veids, kā atklāt izmaiņas, ir veikt regulāras profilaktiskās pārbaudes. Pēc iespējas aptverošas, ātras, izmaksu efektīvas un bez bērna asarām.
Esot kabinetā un strādājot ar bērnu un vecākiem, visi speciālisti saprot, ka esošā sistēma ir jāmaina. Ja bērns 3 gadu vecumā pārbaudījis redzi Jelgavā un 6 gados atnācis uz Rīgu, tad informācija par to, kas darīts un noskaidrots iepriekšējā vizītē, praktiski nekad nav pieejama. Tāpat ir situācijas, kad apmeklējuma beigās mamma atklāj, ka mēneša laikā bijusi vēl divās vai trijās vietās, lai veiktu šo 3 gadu profilaktisko vizīti. Un valsts ir maksājusi par visām četrām vizītēm. Un to nav iespējams izsekot.
Problēmas ir dažādas. Bieži arī atklāt acu slimību 1 gada vecumā ir pārāk vēlu, lai rezultatīvi ārstētu. Tāpat ir situācijas, kad ļoti čaklas un rūpīgas mammas piesakās uz pārbaudi 2 gadu un 10 mēnešu vecumā, bet bērns ir pārāk mazs un nespēj saprast tekstus, kas domāti 3–4 gadu grupai.
Sistēma jāmaina, bet uz ko? Kas ir labākā stratēģija? Kā pārbaudīt pēc iespējas vairāk bērnu? Kā atrast tos, kam ir redzes izmaiņas? Kā netērēt pārāk daudz naudas no valsts budžeta, viņus meklējot?
Sekojot EUSCREEN projektam, mēs izstrādājām ieteikumus, kā uzlabot profilaktisko redzes pārbaužu sistēmu Latvijā:
- uzlabot vecāku informētību, uzsvērt profilaktisko pārbaužu nozīmīgumu, meklēt norādes par redzes izmaiņām saviem bērniem;
- ieviest kādā no esošajām e-veselības sistēmām vienotu datu apkopojumu par profilaktiskajām vizītēm, kur var redzēt izmeklējumu un vizīšu vēsturi, rezultātus, kā arī analizēt datus par bērnu redzes stāvokli valstī kopumā;
- mainīt profilaktisko pārbaužu modeli.
Ierosinātais profilaktisko pārbaužu modelis noteiktu:
1. Neonatologs veiktu sarkanā refleksa testu, izrakstoties no dzemdību nama, bet ģimenes ārsts vai pediatrs to veiktu katrā vispārējā bērna profilaktiskajā apskatē līdz 1 gada vecumam. Šis tests palīdz atrast vienas no nopietnākajām acu slimībām – iedzimtu kataraktu, retinoblastomu u.c. Atklājot tās gada vecumā redzes, prognoze ir slikta. Ja tiktu atrasta novirze, tad būtu steidzama oftalmologa vizīte.
Viena gada vecumā obligātu profilaktisko pārbaudi oftalmologs veiktu tikai riska grupas bērniem, jo šajā laikā statistiski ļoti reti tiek atklātas redzes izmaiņas, tāpēc vai visiem gada vecumā būtu jāpilina acīs un jāraudina gan pacients, gan mamma.
Riska grupā tiktu iekļauti bērni ar dzimšanas svaru līdz 1500 g, ar sarežģītu pirmsdzemdību un pēcdzemdību anamnēzi, acu slimībām ģimenes anamnēzē, pēc nosūtījuma no ģenētiķa, neirologa, reimatologa, endokrinologa vai cita speciālista, ja vecākiem ir jebkādas sūdzības par bērna acu stāvokli, šķielēšanu, acu lielumu, plaksta noslīdējumu u.c.
2. Ja līdz gada vecumam ar sarkano refleksa testu ģimenes ārsts izmaiņas neatrod, tad nākamā redzes pārbaude būtu 3–4 gadu vecumā, kad oftalmologs vai optometrists novērtētu monokulāru redzes asumu tālumā un tuvumā, autorefraktometriju, binokularitāti vai stereoredzi, kā arī veiktu aizklāšanas, sarkanā refleksa un hipermetropijas testu. Pārbaude notiktu bez zīlīti paplašinošiem medikamentiem. Tāpat ir izstrādātas normas, kas ir pieļaujamas 3–4 un 6–7 gadu vecumā.
Ja pārbaudes laikā netiktu atrastas redzes novirzes no vecuma normas, tad nākamā profilaktiskā pārbaude jāveic 6–7 gadu vecumā. Ja tiek konstatētas novirzes, tad nosūta uz pilnu oftalmoloģisko izmeklēšanu. Šāda vizīte ilgtu 10–15 minūtes.
Ierosinātais modelis atļautu pārbaudīt vairāk bērnu tuvāk viņu dzīves vietai, paaugstinātu līdzestību, ļautu slimības atrast aktuālajā laikā un samazināt bērnu skaitu ar redzes defektiem.”
Dr. Rometa Valtere: neatliekamā palīdzība acīm
Nākamā tēma, ko gribu aktualizēt, ir saistīta ar neatliekamo oftalmoloģisko palīdzību. Acu slimību klīnikas vecākā ārste, pediatrijas oftalmoloģe Dr. Rometa Valtere stāsta, kādā veidā bērns līdz 18 gadiem var to saņemt:
“Neatliekamā oftalmoloģiskā medicīniskā palīdzība bērniem tiek sniegta Bērnu klīniskajā universitātes slimnīcā Vienības gatvē 45. Tur Neatliekamās medicīniskās palīdzības un observācijas nodaļa strādā 24 stundas diennaktī 7 dienas nedēļā. Oftalmologs bērnus konsultē katru darbadienu no pulksten 9.00 līdz 18.00, sestdienās – no pulksten 9.00 līdz 14.00. Pārējā laikā un svētdienās ārpus dežurējošā oftalmologa darbalaika speciālists tiks pieaicināts tikai akūtos gadījumos.
Brīdinājuma zīmes vecākiem (anketa pieejama BKUS mājaslapā)
Liekot kopā divas sadaļas – akūtas acu traumas vai slimības un neatliekamas iedzimtas vai iegūtas slimības – pediatrijas oftalmologi visā pasaulē izveidojuši brīdinājuma zīmes. Tās vecākiem ļauj vieglāk saprast, kad bērns pie acu ārsta jānogādā uzreiz, bet kad var gaidīt līdz plānveida apskatei.
Ja acīs ieraugāt kādu no šeit minētajām Amerikas Pediatrijas akadēmijas un Amerikas Pediatrijas oftalmoloģijas asociācijas uzskaitītajām brīdinājuma zīmēm, sūtiet šo anketu uz BKUS e pastu: prioritararinda@bkus.lv.
☐ Skatiena fiksācijas trūkums: pāris nedēļu vecumā bērnam vajadzētu skatīties uz jūsu seju un būt spējīgam sekot jūsu acu kustībām no viena sāna uz otru. Tāpat norma ir, ja bērns ātri aizver acis, nonācis spilgtā gaismā.
☐ Raustītas acu kustības: kad bērns fiksē skatienu, rodas raustītas acu kustības augšup–lejup vai sāņus–sāņus. Šādas pastāvīgas vai pārejošas kustības tiek sauktas par nistagmu, un tās var norādīt uz smadzeņu darbības traucējumiem.
☐ Balta zīlīte: zīlīte ir caurums varavīksnenē, pa kuru gaisma ieplūst acī un nonāk uz tīklenes. Normāli zīlīte ir melna, fotogrāfijās tā mēdz būt sārti oranža. Balta vai citas krāsas zīlīte var liecināt par kataraktas vai dzīvībai bīstamu veidojumu acī.
☐ Lēni reaģējošas vai nevienāda izmēra zīlītes: abām zīlītēm vajadzētu būt apaļām un aptuveni vienāda izmēra. Tām vajadzētu sašaurināties spilgtā gaismā un paplašināties tumsā. Neregulāras formas zīlītes var norādīt uz nopietnu acu patoloģiju vai nepilnvērtīgu attīstību. Nevienāda izmēra vai lēni reaģējošas zīlītes var liecināt par tīklenes vai smadzeņu patoloģiju.
☐ Pastiprināta gaismas jutība vai nepatika pret to: tiek saukta par fotofobiju, ko var izraisīt nopietns acu iekaisums vai tīklenes funkciju traucējumi.
☐ Apsārtums: iekaisums vai infekcija var izraisīt acs asinsvadu paplašināšanos, kas izskatās pēc apsārtuma. Spilgti sārts apvidus, kas radies plīsuša asinsvada dēļ parasti nav bīstams, ja vien tā cēlonis nav trauma.
☐ Noslīdējis plakstiņš: smadzeņu vai ap acīm esošo audu patoloģija var izraisīt vienu vai abu plakstiņu noslīdējumu, ko sauc par ptozi.
☐ Šķielēšana: dienas līdz nedēļas pēc dzimšanas abām bērna acīm lielāko daļu laika vajadzētu skatīties uz kādu interesējošu objektu tuvumā, tālumā, pa labi, pa kreisi, uz augšu un uz leju. Jebkura pastāvīga acu kustību nesaderība parasti izraisa redzes traucējumus (slinko aci – ambliopiju), kuras cēlonis var būt galvas smadzeņu vai nervu patoloģija.
☐ Nepareiza galvas pozīcija: nepareizas acu pozīcijas dēļ bērns var skatīties, pagriežot galvu, paceļot zodu vai vēl kā citādi.
☐ Plakstiņu tūska: pietūkumu, ādas krāsas un formas izmaiņas ap acīm vai plakstiem var izraisīt veidojumi, kā arī dažādas infekcijas.
☐ Acs sāpes vai galvassāpes: iekaisums un augsts acu spiediens var izraisīt sāpes, kas var variēt no spiedošām līdz stiprām, asām un izstarot pa visu galvu.
☐ Pastiprināta asarošana: asaru kanāla nosprostojums nav vienīgais asarošanas iemesls. Tās cēloņi var būt arī iekaisums, miglaina redze un nervu patoloģijas.
☐ Acu žmiegšana vai bieža mirkšķināšana: acu sažmiegšana var radīt īslaicīgu uzlabojumu redzes miglošanās vai dubultošanās gadījumā. Bieža mirkšķināšana var rasties acu iekaisuma, alerģijas vai neiroloģisku patoloģiju dēļ.
☐ Virzīšanās tuvāk objektiem, lai saskatītu: bērnu acis var fokusēties daudz tuvāk nekā pieaugušo. Bērniem, kas pastāvīgi sēž tuvu TV vai tur objektus tuvu acīm, var būt redzes pasliktināšanās.
☐ Lielas acis: patoloģija, tā sauktais redzes zaglis – ļoti lielas acis var radīt iedzimta glaukoma.
Bērna vārds:
Vecāku vārds:
Kontakti: _____________________
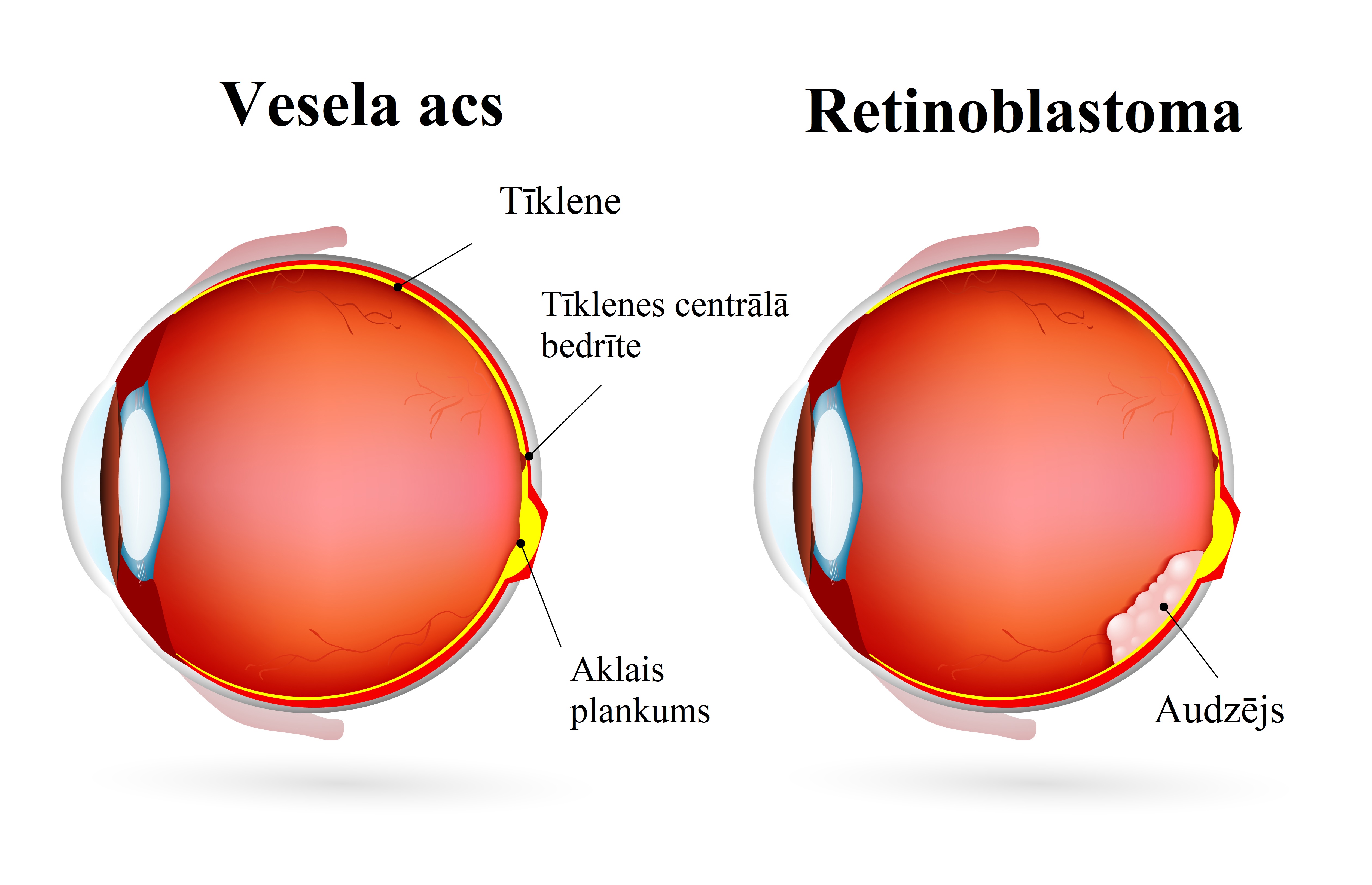
Dr. Māris Vīksniņš: tīklenes audzējs – retinoblastoma
BKUS ASK virsārsts pediatrijas oftalmologs Dr. Māris Vīksniņš stāsta par vienu no neatliekamajiem stāvokļiem – tīklenes audzēju jeb retinoblastomu:
“Retinoblastoma (RB) ir ļaundabīgs audzējs, kurš veidojas no tīklenes. Latvijā ar to gada laikā saslimst vidēji 1–2 cilvēki. Audzēja rašanos nosaka Rb1 gēna defekts 13. hromosomā. Šis gēns nodrošina tumoru supresējošā proteīna pRM veidošanos. Lai audzējs attīstītos, defektam jābūt abos Rb1 gēnos. 60% gadījumu tās ir spontānas somatiskas mutācijas abās alēlēs tīklenes šūnās. 40% gadījumu – cilmes šūnu mutācija 1 vai 2 alēlēs ir pārmantota no vecākiem vai arī notiek spontāni vienā no dzimumšūnām, un, ja pievienojas spontāna somatiska mutācija tīklenes šūnā, var diagnosticēt audzēju.
Pacientu ģenētiskā konsultēšana un izmeklēšana tiek nodrošināta Bērnu klīniskajā universitātes slimnīcā. RB parasti tiek atklāta 1–3 gadu vecumā. Biežākie simptomi, ar kuriem pie ārsta vēršas vecāki, ir balta zīlīte un šķielēšana.
Gadījumā, ja RB netiek ārstēta, tā var apdraudēt dzīvību, līdz ar to sākotnēji terapija, kas bija vērsta uz dzīvības saglabāšanu, bija acs ābola enukleācija. Vēlāk ārstēšanas arsenālam tika pievienota ārējā apstarošana, bet diemžēl šī metode ar sekojošu orbītas hipoplāziju radīja paliekošu kosmētisku defektu un pašreiz netiek rekomendēta.
Nākamais RB terapijas attīstības posms ir sistēmiska ķīmijterapija. Tā kombinācijā ar acs ābola enukleāciju uzrāda izcilus dzīvības saglabāšanas datus, kā arī pieņemamu kosmētisku rezultātu. Sistēmisko ķīmijterapiju BKUS veic hematoonkologi.
RB pacientu ārstēšanā kopš 1996. gada Baltijas valstis savā starpā sadarbojas. Kopš 1996. gada Tallinas Centrālās slimnīcas Acu slimību klīnikas vadītājs Dr. med. Arturs Klets daudziem Latvijas bērniem ar retinoblastomu ir veicis brahioterapiju jeb lokālu audzēja audu apstarošanu, uz dažām dienām implantējot Rutīna aplikatoru. Kopš 2011. gada klīnikas vadītāja Sandra Valeiņa sāka veiksmīgu ilglaicīgu sadarbību ar profesoru F. Munjē (Munier; Hospital Ophthalmic, Jules-Gonin, Lozanna, Šveice). Sadarbība aktīvi turpinās katra jauna retinoblastomas pacienta gadījumā. Daļa ārstēšanas notiek Latvijā, ja nepieciešama specifiska palīdzība, izmeklēšana un ārstēšana notiek Jules- Gonin Lozannas Acu slimību klīnikas Retinoblastomas nodaļā. Visā Eiropā, ar padomu palīdzot tos īstenot arī Latvijā, profesors kā mentors palīdz rast arvien jaunus risinājumus audzēja ārstēšanā, cik iespējams saglabājot acs ābolu.
Meklējot risinājumus orgāna saglabājošajai terapijai (lai nebūtu jāveic enukleācija), ir uzsākta superselektīva ķīmijterapija (SSĶT), kuras laikā medikaments (parasti melfalene) tiek ievadīts Arteria ophthlamica. SSĶT praktiski nav sistēmisku blakusparādību, un tā parasti ļoti labi samazina audzēju.
Starp šīs metodes trūkumiem minams fakts, ka tā ir tehniski sarežģīta un iespējamo komplikāciju vidū ir arī asinsrites traucējumi acī un galvas smadzenēs. Tāpat SSĶT nevar izmantot E stadijas audzējiem.
SSĶT ir iespējams kombinēt ar transpupilāru termoterapiju, lokālu lāzerterapiju, lokālu radiācijas terapiju un intravitreālu ķīmijterapiju. Kombinējot šīs metodes, ir iespējams nodrošināt orgānsaglabājošu terapijas rezultātu un atsevišķos gadījumos arī var tikt saglabāta redze.
BKUS pacientiem SSĶT tiek veikta P. Stradiņa slimnīcas Radioloģijas institūtā, kur to kopš 2015. gada dara prof. K. Kupčs. Jāuzsver, ka šī ir vienīgā slimnīca Baltijas valstīs, kur SSĶT tiek veikta retinoblastomas pacientiem.
Pēc audzēja izārstēšanas nepieciešama regulāra izmeklēšana pie acu ārsta, jo iespējams gan recidīvs slimajā acī, gan arī, ja cilvēks ir RB1 gēna pozitīvs, audzēja veidošanās otrā acī.
Pašreiz informācija par RB pacientiem netiek centralizēti uzskaitīta (tas saistīts ar datu konfidencialitāti). Iespējams, būtu jādomā, kā nodrošināt, lai informācija par RB pacientiem veselības aprūpes sistēmā tiktu pievienota šo cilvēku bērnu datiem un līdz ar to viņus varētu savlaicīgi izmeklēt.”
Dr. Līga Radecka: iedzimta katarakta un tās ārstēšana
Salīdzinoši bieži sastopama ir neļaundabīga iedzimta slimība katarakta, ko visi kopā varam agrīni atklāt, operēt un tādējādi palīdzēt. Austrumu KUS oftalmoloģe Dr. Līga Radecka stāsta par iedzimtu kataraktu un tās ārstēšanu:
“Katarakta ir acs dabīgās lēcas apduļķošanās, kas neļauj gaismai nonākt līdz tīklenei. Zīdaiņa un bērna vecumā tas ne tikai neļauj redzēt, bet, tā kā redze šai laikā tikai veidojas, tad sekmē vājredzību – redze neattīstās neskatīšanās dēļ.
Kataraktas operāciju bērniem veic vispārējā anestēzijā. Tās laikā caur nelieliem griezieniem ar instrumentiem iekļūst acī, atver lēcas priekšējo kapsulu un izsūc apduļķotās lēcas masas. Ja skarta arī mugurējā kapsula, tad noņem arī šo apduļķojumu. Jo jaunāks bērniņš, jo biežāk nepieciešams noņemt arī priekšējo daļu stiklveida ķermenim, kas atrodas aiz lēcas. Šo procedūru sauc par priekšējo vitrektomiju.
Ja bērna acs ābola izmēri un vecums ļauj, pēc apduļķotās lēcas izņemšanas lēcas kapsulas maisā ievieto jaunu, dzidru mākslīgo intraokulāro lēcu. Līdz viena gada vecumam parasti to nedara, aci atstājot bez lēcas. Vēlāk, kad mazulis ir paaudzies un acs izaugusi, veic operāciju, kuras laikā ievieto mākslīgo lēcu.
Tā kā Latvijā nav daudz bērnu, kuriem nepieciešama kataraktas operācija, tās uzņemas pieredzējuši mikroķirurgi, kas ikdienā veic gan kataraktas, gan vitrektomijas operācijas pieaugušajiem. Procedūra notiek Rīgā, Austrumu klīniskajā universitātes slimnīcā un Paula Stradiņa Klīniskajā universitātes slimnīcā.
Koordinējošo lomu un mazo pacientu izmeklēšanu, sarunu ar vecākiem un bērnu redzes turpmāko aprūpi veic bērnu oftalmologs, kurš bieži viņu pavada arī operācijas laikā un ir informēts par tās gaitu. Bērni nav mazi pieaugušie, tāpēc operācijai ir savas īpatnības, atšķirīga, individualizēta pieeja.
Jāuzsver, ka izšķiroša nozīme bērna redzes attīstībā ir ne tikai laikus atklātai un ķirurģiski ārstētai kataraktai, bet arī vecāku iesaistei un attieksmei: ļoti rūpīgam un ilgstošam darbam ar bērnu – oklūzijas, kontaktlēcas, cieša un regulāra sadarbība ar bērnu oftalmologu.”
FB grupa “Iedzimta katarakta”
Facebook grupas “Iedzimta katarakta” izveidotāji dalās pārdomās par to, kāpēc ieteicams veidot atsevišķu slimību vai kopējas vecāku grupas.
“Saistībā ar iedzimtu kataraktu gribu pastāstīt, ka ir Facebook grupa “Iedzimta katarakta”, kas tika izveidota, lai apvienotu šādu bērnu vecākus. Grupa palīdz saņemt atbalstu brīdī, kad šķiet, ka viss ir sagruvis. Tās dalībnieki, daloties savā pieredzē un padomos, palīdz viens otram nepadoties cīņā par bērna veselību. Visiem kopā arī vieglāk saprast speciālistu darbu un rekomendācijas, dažādos variantus, kā iedzimtu kataraktu var ārstēt un kādi var būt gan ārstēšanas rezultāti, gan iespējamās komplikācijas.”
Optometriste Kristīne Kalniča-Dorošenko: redzes higiēna
Iedzimta katarakta, glaukoma, retinoblastoma un acs traumas ir akūti, neatliekami stāvokļi, kurus vajadzētu iemācīties agrīni ieraudzīt katram, tomēr vecākus ļoti interesē arī ikdienas redzes higiēna un kā pasargāt bērna acis, regulāri darbojoties ar viedierīcēm. Stāsta BKUS ASK optometriste Kristīne Kalniča-Dorošenko:
“Tuvredzība ir nopietna veselības problēma visā pasaulē. Pasaules Veselības organizācija prognozē, ka līdz 2050. gadam tuvredzīga varētu būt puse planētas iedzīvotāju. Pēdējos gados par galveno tuvredzības riska faktoru ir atzīta pārāk īsa uzturēšanās brīvā dabā.
Pandēmija ir ietekmējusi izglītības sistēmu visā pasaulē, padarot digitālās ierīces par vienotu rīku jauniešu mācībās. Saskaņā ar Apvienoto Nāciju Izglītības, zinātnes un kultūras organizācijas (UNESCO) datiem – lai ierobežotu Covid-19 infekciju, vairāk nekā 138 valstīs tika slēgti aptuveni 80% skolu. Lai nodrošinātu bērnu un pusaudžu izglītību, tika izveidotas tiešsaistes mācības, kas tika pārraidītas televīzijā vai internetā.
Cik ilgi bērns drīkstētu atrasties pie ekrāna? Amerikas Pediatrijas akadēmija izstrādājusi šādas vadlīnijas:
- zīdaiņiem un mazuļiem līdz 24 mēnešiem – ekrānlaika nav vispār, izņemot video sarunas ar ģimeni un draugiem;
- pirmsskolas vecuma bērniem – ne ilgāk par vienu stundu dienā (multfilmas vai mācību nolūkā);
- bērniem un pusaudžiem no 6–7 līdz 18 gadiem – vidēji 1–3 stundas dienā. Vecākiem ir jāierobežo laiks, kas tiek pavadīts pie ekrāna, ieskaitot TV, sociālos medijus un videospēles.
Bērni un pusaudži, kas ir ierobežoti mājās, ir tendēti vairāk sēdēt pie televizora un datora. Tas palielina laiku, kas tiek pavadīts pie tuvuma darba aktivitātēm, un samazina laiku, kas veltīts aktivitātēm ārpus telpām. Tomēr šādu izmaiņu sekas redzes jomā nav skaidri izprastas. Tāpēc ilgākas karantīnas laiks mājās varētu būt nenozīmīgs riska faktors bērnu un pusaudžu tuvredzības attīstībai un progresam.
2020. gadā Covid-19 dēļ lielākā daļa skolas vecuma bērnu bija spiesta mācīties mājās. Skrīningā pārbaudītajiem ikdienas tiešsaistes mācību laiks 1. un 2. klasei bija 1 stunda, bet 3.–6. klasei – 2,5 stundas. Tādējādi bērnu aktivitātes telpās un ekrānlaiks palielinājās, bet aktivitātes ārpus telpām samazinājās, bieži vien līdz nullei. Ir zināms, ka mazāka darbošanās ārpus mājām ir būtiski saistīta ar tuvredzības izplatību skolas vecuma bērniem.
Vai atrašanās mājās var padziļināt tuvredzības problēmu? Šīs bažas var būt pamatotas, jo īpaši vecumā no 6 līdz 8 gadiem. 2020. gadā veiktajos pētījumos tuvredzības izplatība bija augstāka nekā citos gados: aptuveni 3 reizes – 6 gadus veciem bērniem, 2 reizes – 7 gadus veciem un 1,4 reizes augstāka – 8 gadus veciem. Citās vecuma grupās (9–13 gadi) tik būtisks pieaugums netika novērots, kaut arī vecākajiem bērniem (3.–6. klase) tika piedāvāti intensīvākas tiešsaistes nodarbības (2,5 stundas dienā) nekā jaunākajiem skolēniem (1.–2. klase – 1 stunda).
Pētījumu rezultāti liecina, ka pandēmijas laikā atrašanās mājās bija saistīta ar būtisku tuvredzības novirzi jaunākajiem skolēniem (6–8 gadi). Mazāku bērnu refrakcija var būt jutīgāka pret vides izmaiņām. Ir vajadzīgi turpmāki pētījumi, lai novērtētu šī secinājuma vispārinājumu un īstenotu šo bērnu ilgtermiņa novērošanu.
Ja ir nepieciešams atrasties mājās, vecākiem pēc iespējas vairāk jākontrolē bērnu ekrānlaiks un jāpalielina atļautās āra aktivitātes.”
Dr. Ineta Turka: kā sagatavoties vizītei pie acu ārsta
Kā redzat, tikai komandā mēs varam aptvert visus pediatrijas jeb bērnu oftalmoloģijas jautājumus. Tikai komandā mēs varam savas zināšanas un pieredzi nodot jaunajiem ārstiem. BKUS ASK jaunā ārste Dr. Ineta Turka stāsta par savu pirmo gadu slimnīcā un par to, kā vecākiem sagatavot bērnu, nākot uz vizīti pie acu ārsta:
“Rezidentūras laikā manu uzmanību piesaistīja tieši bērnu oftalmoloģija – bērni, liels slimību klāsts, foršs kolektīvs, pozitīva atmosfēra, izaugsmes iespējas. Jau rezidentūras laikā sāku strādāt Bērnu slimnīcas Acu klīnikā kā dežūroftamologs-stažieris, un tik tikko ir apritējis gads, kopš esmu sertificēts jaunais ārsts. Jaunais – tieši tā: pieredzes maz, zināšanas vairāk teorētiskas, apņēmība un vēlme strādāt liela. Bailes par to, ka nepamanīšu, nesapratīšu, kļūdīšos.
Slimnīcā mani iepriecina tieši komandas darbs un mērķis, kas mums visiem ir viens, – rūpēties par bērnu kā cilvēku un personību. Pašreiz šeit ir manas otrās mājas, jo te aizrit lielākā manas dienas daļa – dežūrās, ambulatorajā un nodaļas darbā. Ikdiena nav viegla, darba ir daudz, pacienti mēdz būt sarežģīti, nekomunikabli, raudulīgi. Bet visu grūto un slikto palīdz aizmirst bērna smaids, apskāviens, atā-atā mājiens un neskaidrais paldies.
Vecākiem es ieteiktu nākt uz vizīti ar pozitīvu attieksmi, bērnam pirms tam pastāstīt, kāpēc nākat pie acu ārsta, ko tur darīs: spēlēsies ar gaismiņām, ar bildītēm, stikliņiem, visdrīzāk pilinās burvju pilienus utt.
* Piesakoties ambulatorajai vizītei, vajadzētu ņemt vērā bērna diendusas laiku. Ja mazais būs paēdis un izgulējies, vizīte pie jebkura ārsta ritēs veiksmīgāk!
* Droši ņemiet līdzi savus iecienītākos našķus, dzērienus un mīļmantiņas, ar kurām skatīšanās uz gaismiņām vai mikroskopā būs daudz drošāka!
* Vizītes laikā vajadzētu bērnu atbalstīt, iedrošināt, ar interesi kopā iesaistīties visos izmeklējumos kā vienā lielā piedzīvojumā!
Būsim kopā kā komanda, kas izdara visu nepieciešamo mūsu mazo labā!”
Foto: Shutterstock
Rakstu lasiet arī „Ārsts.lv” 2021. gada augusta numurā!
Portālā "Ārsts.lv" publicēto rakstu pārpublicēšana iespējama tikai, saskaņojot ar portāla redakciju!


