Mārtiņš Levenšteins: Dzīvesveida ieteikumu pacientēm ar policistisko olnīcu sindromu
Mans ceļš medicīnā sākās, meklējot jaunus izaicinājumus dzīvē. Vēlējos pamēģināt kaut ko jaunu un interesantu, ar ko neviens ģimenē nenodarbojās. Skolā man padevās eksaktie priekšmeti un tā kopā ar skolasbiedriem apmeklēju sagatavošanās kursus gan ķīmijā, gan bioloģijā, un nolēmu studēt medicīnu.
Studiju laikā izbaudīju studentu dzīvi un uzsāku darba gaitas medicīnā – pirmā darbavieta bija Rīgas 2. slimnīcā māsu palīga amatā. Varu teikt, ka esmu kāpis pa karjeras kāpnēm no pašas apakšas līdz sertificētam ārstam, kurš turpina augt un attīstīties, jo medicīnā apstāties nedrīkst.
Kādēļ izvēlējāties ginekoloģiju?
Par ginekoloģijas specialitātes izvēli man jāpateicas sakritībām, nejaušībai vai liktenim. Nekad nebiju domājis kļūt par ginekologu, drīzāk plānoju par kardiologa vai ģimenes ārsta specialitāti, bet dzīvē reizēm notiek lietas, ko negaidām un sākumā nespējam iztēloties. Medicīnas studiju laikā, 4. kursā ginekoloģijas cikla ietvaros bija nodarbība par neauglību Klīnikā EGV. Šajā klīnikā pirmo reizi satiku vienu no savas profesionālās dzīves lielākajiem cilvēkiem Dr. Voldemāru Lejiņu, kurš aicināja grupas vīriešus izvēlēties ginekologa specialitāti, par ko mēs visi draudzīgi pasmējāmies. Pēc neilga laika saņēmu uzaicinājumu ierasties klīnikā uz sarunu ar dakteri par nākotnes plāniem, piekritu atnākt, lai paskatītos, kā notiek neauglības ārstēšana un ginekoloģiskās operācijas. Tad ieraudzīju, kas īsti ir ginekoloģija, pārliecinājos, ka ambulatorais darbs, par ko ir daudz dažādas anekdotes (īpaši par vīriešiem ginekologiem) ir ļoti maza daļa no šīs specialitātes. Lielāko mana laika daļu aizņem dažādas procedūras, ķirurģija un dežūras neatliekamajā ginekoloģijā. Nevaru piekrist tam, ka šeit nav vieta vīriešiem, drīzāk domāju, ka mums reizēm ir vieglāk gan fiziski, gan emocionāli. Nav būtiski vai ārsts ir sieviete, vai vīrietis, galvenais, ka ārsts spēj rast kontaktu ar pacientu, iegūt uzticēšanos un palīdzēt, - bieži vien ar sarunu un motivāciju var izdarīt vairāk nekā ar medikamentiem. Tādēļ savā darbā lielu uzsvaru lieku sarunai ar pacientu, lai pacients saprot, kas notiek, kādēļ nepieciešams ārstēt vai gluži pretēji - nekas nav jāārstē. Man ir svarīgi, lai paciente saprot, kas ar viņu notiek un, iespējams, izprot, kādēļ radušās viņas veselības problēmas.
Brīvajā laikā izbaudu aktīvu dzīvesveidu, mana lielākā kaislība ir garo distančuskriešana (maratoni un pusmaratoni), tas palīdz uzturēt sevi gan fiziski, gan mentāli labā formā. Sportā saskatu līdzības ar medicīnu - jātrenējas, jāizvēlas taktika, jājūt un jāizvērtē savas kļūdas, lai tiktu līdz galam un uzlabotu rezultātus.
Tādēļ arī vēlos pastāstīt par vienu no mūsdienu lielākajām problēmām sievietēm ne tikai Latvijā, bet pasaulē kopumā - policistisko olnīcu sindromu un dzīvesveidu ar samazinātu fizisko aktivitāti, kā rezultātā globāli novērojamas problēmas ar lieko svaru, samazināts auglības potenciāls un psiholoģiski traucējumi. Kā ginekologs dalos savā personīgajā pieredzē, dzīvesveida ieteikumos un mudinu pacientes risināt šo problēmu, primāri mainot fizisko aktivitāti un diētu.
Policistisko olnīcu sindroms (PCOS) ir viena no visbiežāk sastopamajām endokrinopātijām sievietēm. Incidence svārstās no 4 līdz 12% sieviešu, Eiropā prevalence sasniedz 8%. PCOS ir nozīmīgs menstruālā cikla traucējumu, hiperandrogēnisma un kardiometaboliskās disfunkcijas cēlonis sievietēm, kā pamatā ir vīriešu hormonu – androgēnu – pārprodukcija olnīcās. Sindroma nosaukums ataino tipisku ultrasonogrāfisko ainu, kad olnīcās vizualizē daudz mazu cistiņu/folikulu, kas izkārtoti perifēri ap olnīcas serdi. Tomēr situācijas var būt atšķirīgas: dažām sievietēm ar policistiskām olnīcām neattīstās simptomi, turpretī citām folikulu skaits olnīcās ir pavisam neliels, taču klīniskie simptomi izteikti.
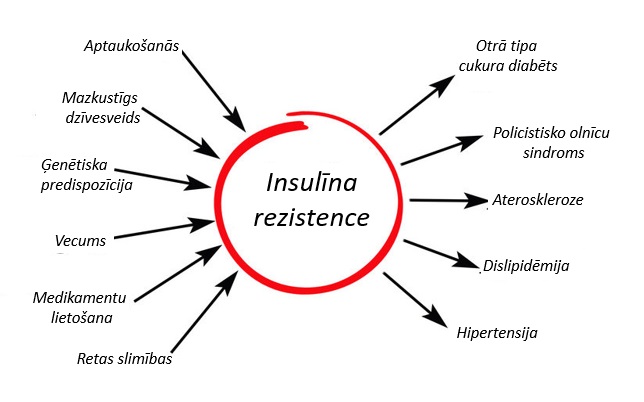
Nav zināms, kas izraisa PCOS, bet ir vairāki riska faktori: insulīna rezistence, aptaukošanās, samazinātas fiziskās aktivitātes, sēdošs dzīvesveids, neveselīgi diētas paradumi, ģenētiska predispozīcija.
PCOS veidošanās mehānisms nav pilnībā skaidrs, taču tā pamatā ir hormonāls disbalanss, kādēļ nenotiek ovulācija un olnīcās esošie izmainītie folikuli pastiprināti sekretē androgēnos hormonus. Veidojas tāds kā apburtais loks – sievišķo hormonu trūkuma dēļ pieaug vīrišķo hormonu līmenis, kas tālāk traucē menstruālā cikla norisei un var izraisīt PCOS simptomus. Daudzām sievietēm ar PCOS ir metabola disfunkcija – insulīna rezistence, kad samazinās organisma šūnu jutība uz insulīnu. Hiperinsulinēmija veicina hiperandrogenēmiju gan tieši stimulējot androgēnu biosintēzi olnīcu tecca šūnās, gan netieši - nomācot dzimumhormonus saistošo globulīnu ražošanu aknās. Glikozes vielmaiņas traucējumi un insulīna rezistence visbiežāk ir sievietēm ar virssvaru vai aptaukošanos – tātad ķermeņa svars var tieši veicināt PCOS attīstību un pasliktināt PCOS simptomus.
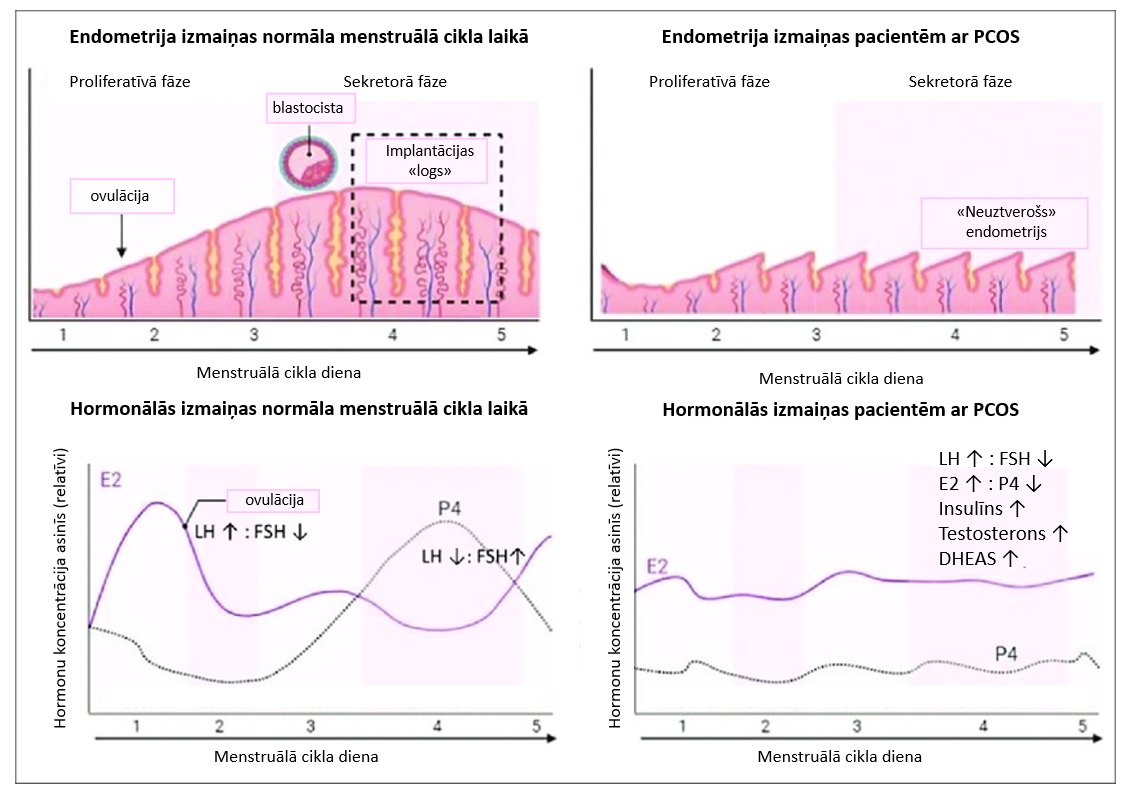
1. attēls. Homonālās svārstības menstruālajā ciklā.
Sindromu klīniski raksturo oligomenoreja un hiperandrogēnisms, kā arī pastāv bieža saistība ar sirds un asinsvadu slimību riskiem, tostarp aptaukošanos, insulīna rezistenci, glikozes nepanesamību, dislipidēmiju, taukainās hepatozes attīstību un obstruktīvu miega apnoju, kas var būt arī dzīvībai bīstams stāvoklis. PCOS izpausmes novērojamas jau pusaudžu vecumā, kad galvenā sūdzība meitenēm ir hirsutisms (apmatojums, vīrišķā tipa apmatojums - virs augšlūpas, uz zoda, vēdera, ap krūšgaliem, krūšu kaula apvidū, uz muguras, pastiprināts apmatojums uz rokām, kājām), pret lokālu ārstēšanu rezistentas pinnes, acanthosis nigricans (tumša, sabiezējusi āda padusēs, uz pakauša un ādas krokās) un/vai aptaukošanās. Aptuveni viena trešdaļa pacientu nonāk pie ārsta hirsutisma un ādas izmaiņu dēļ vēl pirmsizteiktām menstruālā cikla novirzēm. Taču jāmin, ka lokalizēta pārmērīga matu augšana mūsdienās ir izplatīta sūdzība sieviešu vidū un tā var rasties arī idiopātiski vai ģenētisku izmaiņu rezultātā bez paaugstināta androgēnu līmeņa. Retākas hiperandrogēnijas pazīmes ir alopēcija, seboreja, hiperhidroze (pārmērīga svīšana), supuritīvais hidradenīts.
Pusaudžu vecumā biežāk novērojama primāra amenoreja (menstruāciju trūkums līdz 15 gadu vecumam) vai sekundāra amenoreja (vairāk nekā 90 dienas bez menstruācijām). Pieaugušas sievietes lielākoties sastopas ar oligomenoreju (mazāk nekā deviņas menstruācijas gadā, kad vidējais cikla ilgums ir vairāk nekā 38 dienas), retāk amenoreju (menstruāciju nav trīs vai vairāk mēnešus pēc kārtas). Līdz pat 20% sieviešu ar PCOS sastopas ar patoloģisku menstruālo asiņošanu - mēnešreizēm, kas notiek biežāk nekā ik pēc 19 dienām vai retāk nekā ik pēc 90 dienām un var ilgt vairāk par 10 dienām, kas visbiežāk ir akūti risināma situācija.
Ņemot vērā hormonālo disbalansu, bieža sieviešu sūdzība ir neauglība – par grūtībām ieņemt bērniņu sūdzas četras no piecām PCOS pacientēm un 75% gadījumu neauglības iemesls ir anovulators menstruālais cikls.
Insulīna rezistence sastopama 50 līdz 75% sieviešu ar POCS, metabolais sindroms, kas rodas no insulīna mijiedarbības ar taukaudiem – aptuveni 40%. Šajos gadījumos izteikti veidojas centrāla aptaukošanās ar vidukļa apkārtmēru virs 88 centimetriem, taču jāatzīst, ka normāls ķermeņa svars neizslēdz insulīna rezistences esamību: trešdaļai astēnisku vai normostēnisku PCOS pacienšu ir insulīna rezistence. Tāpēc uzskata, ka aptaukošanās un insulīna rezistences klīniskās izpausmes kā metabolais sindroms, acanthosis nigricans, elpošanas traucējumi miegā un aknu nealkohola steatoze, ir cieši saistītas ar PCOS, taču tie nav diagnostikas kritēriji.
Insulīna rezistences dēļ pusaudzēm ar PCOS risks dzīves laikā saslimt ar cukura diabētu ir pat 18 reizes lielāks un aptuveni 10% sieviešu ar PCOS būs 2. tipa cukura diabēts līdz 40 gadu vecumam. Aptaukošanās, insulīna rezistences un 2.tipa cukura diabēta dēļ sievietēm ar PCOS ir lielāks koronāro sirds slimību risks papildus citiem tradicionālajiem kardiovaskulārajiem riska faktoriem, kā, piemēram, hiperholesterinēmija, hipertensija, sēdošs dzīvesveids, smēķēšana un cits.
Citas ar PCOS saistītas veselības problēmas ir bezalkoholiskais steatohepatīts un miega apnoja, garastāvokļa traucējumi kā depresija un trauksme, kas nereti veicina dzīves kvalitātes pasliktināšanos un ēšanas traucējumus.
Vizītē pie ginekologa vienmēr svarīga ir pacientes slimības vēsture un simptomi, kā arī klīniskie izmeklējumi. Mūsdienās nozīmīga loma diagnostikā ir transvaginālajai ultrasonogrāfijai (TVUS), kad tiek noteikts olnīcu izmērs un tilpums, cistu lokalizācija, folikulu skaits, kā arī izslēgta cita patoloģija mazajā iegurnī. Aizdomas par PCOS diagnozi rodas visām reproduktīvā vecuma sievietēm, kurām ir neregulāras menstruācijas un hiperandrogēnijas simptomi (pūtītes, hirsutisms un cits), kā arī liekais svars un aptaukošanās. Taču te jāuzsver, ka ultraskaņas aina nav specifiska, cistiskas olnīcas nereti novērojamas arī pacientēm ar normālu menstruālo ciklu, tāpēc tiek pieņemts, ka sievietēm bez klīniskām sūdzībām nav PCOS.
Mūsdienās PCOS diagnostikā bieži izmanto Roterdamas kritērijus - lai noteiktu diagnozi, nepieciešami divi no trim kritērijiem.
Jāņem vērā, ka šo diagnozi apstiprina tikai tad, kad izslēgti citi apstākļi, kas imitē PCOS un var izraisīt oligo/anovulāciju un/vai hiperandrogēnismu, piemēram, vairogdziedzera slimība, neklasiska iedzimta virsnieru hiperplāzija, hiperprolaktinēmija un androgēnus sekretējoši audzēji. Jāņem vērā, ka sievietēm ar kopējā testosterona līmeni > 150 ng/dL ir jāizvērtē nopietnāki hiperandrogēnijas cēloņi (olnīcu un virsnieru androgēnu izdaloši audzēji).
Laboratoriski iespējams veikt analīzes, lai izslēgtu citus oligomenorejas cēloņus, nosakot horiona gonadotropīnu (hCG), prolaktīna, TSH un FSH, Anti-Millera hormona līmeņus. Luteinizējošā hormona mērīšana nav nepieciešama, paaugstināta LH un FSH attiecība nav PCOS kritērijs (šīs attiecības noteikšana var būt maldinoša, ja nesen notikusi ovulācija, LH tiks nomākts un attiecība būs ≤2:1). Anti-Millera hormona (AMH) koncentrācija serumā nereti ir paaugstināta sievietēm ar PCOS. Insulīna rezistences izvērtēšanai iespējams noteikt HOMA indeksu vai C-peptīdu.
Runājot par PCOS ārstēšanu, pirmais un svarīgākais ir dzīvesveida izmaiņas.
Ļoti daudz dzirdam, ka “cilvēkam jādzīvo aktīvi, jānodarbojas ar sportu, jāēd veselīgi un tā tālāk”, bet, kas tad ir pareizi un ko vajadzētu darīt?! - Par to domas krasi atšķiras.
Ikdienā ginekologa kabinetā pacientēm ar lieko svaru nekautrējos jautāt, - vai tas viņām liek justies labi un vai viņas vēlas, ko mainīt. Lielākā kļūda, ko novēroju, kad sāku vaicāt par viņu nodarbošanos, aktivitātēm, hobijiem - liela daļa sieviešu atbild, ka apmeklē sporta zāli, bet neefektīvi, kas, laikam ritot, mazina pacientes motivāciju turpināt fiziskās aktivitātes. Varbūt sporta zālēs strādājošie treneri man nepiekritīs, bet, manuprāt, liela daļa šo sieviešu izvēlas nepareizu taktiku, iet uz trenažieru zāli, veic vingrinājumus ar svariem, hantelēm, bet ļoti maz laika pavada uz skrejceliņa, velo, airēšanas, slēpošanas trenažiera vai baseinā. Protams, ir labāk, ja cilvēks vispār izkustas, bet tas ilgtermiņā nesniedz gaidīto rezultātu. Lai samazinātu svaru, nepieciešams aktivizēt organisma metabolismu, stiprināt kardiovaskulāro sistēmu, ko var izdarīt ar ilgstošām aerobām slodzēm (kad organisms enerģijas ražošanai patērē skābekli). Anaerobās slodzes – īsas, intensīvas aktivitātes, spēka treniņi arī ir nepieciešami, tie palielina muskuļu masu un spēku, bet kopējā veselības uzlabošanā un PCOS ārstēšanā šis nebūs primāri. Šobrīd pieejami pulksteņi ar pulsometru, kas aprēķina patērētās kilokalorijas dienā, skaita soļus, fiziski aktīvās minūtes diennakts laikā – arī šādas viedierīces var būt pacientei motivējošas. Tas, ko iesaku - ejat ārā, noejat vismaz 10 000 līdz 15 000 soļu dienā, atrodiet laiku nūjošanai, aktīvākam velo izbraucienam vai ātrai pastaigai trīs – četras reizes nedēļā vismaz 40 minūtes, trenažieru zāles vai fizioterapeita apmeklējumam atliekot vienu – divas reizes nedēļā, vairāk koncentrējoties uz dziļās muskulatūras, stājas nostiprināšanu un muskuļu spēku.
Runājot par uzturu: manuprāt, cilvēks var ēst visu, neesmu ne pret saldumiem, ne ātrajām uzkodām, tikai vienmēr jādomā, cik lielās devās viss tiek ēsts. Uztura plānošana ir ļoti būtiska rezultāta sasniegšanai. Pacientēm iesaku vismaz divas nedēļas pierakstīt un izrēķināt visu, ko apēd (te talkā var nākt arī aplikācijas) un izrēķināt, cik kilokalorijas īsti ir ikdienas uzturā un cik sabalansēts ir uzturs. Pēc šīm divām nedēļām bieži vien arī rodas pirmās iezīmes - masas nezūdamības likums lielākā daļa cilvēku nevar ēst visu un cik pagadās: ja tiek uzņemts par daudz, veidojas rezerves.
Jāizvērtē uzņemtās pārtikas apjoms attiecībā pret enerģiju, ko patērējam. Katram organismam nepieciešams noteikts enerģijas daudzums diennaktī pamatfunkciju veikšanai, tādēļ ilgtermiņā pareizāk būtu veidot kaloriju deficītu uz aktivitāšu laikā patērētās enerģijas rēķina, nevis jāplāno ēst mazāk nekā organismam nepieciešams.
Kopumā mums vairāk būtu jārunā par veselīgu dzīvesveidu un fiziskām aktivitātēm jau kopš bērnības, vairāk jāiesaista bērni, lai pusaudžu un pieugušā vecumā sabiedrība būtu aktīvāka, tas samazinātu ne tikai PCOS izpausmes, bet arī kopumā uzlabotu sabiedrības veselību, liekā svara problēmas, kardiovaskularo risku ar to saistītās saslimšanas.
Vai joprojām pastāv aizspriedumi pret vīriešiem - ginekologiem?
Kopumā situācija uzlabojas, sabiedrība vispārēji kļūst mazāk aizspriedumaina un pieņemošāka. Pasaulē operatīvajā ginekoloģijā ir ļoti daudz vīriešu.
Ko Jūs vēlētos pastāstīt vīriešiem, kuru dzīvesbiedres dodas pie Jums kā ginekologa?
Domāju, vīriešiem nav jāsatraucas, ka partnere nāk pie vīrieša ginekologa, varam lietas paskaidrot no vīrieša skatu punkta, īpaši grūtniecības laikā.
Kādām Jūsuprāt jābūt ārsta un pacienta attiecībām? Ko sagaidāt no savām pacientēm?
Attiecībām jābūt ieturētām, bet tajā pašā laikā brīvām, vienmēr jāsaglabā konfidencialitāte, lai paciente var izstāstīt visu, lai pēc iespējas labāk izprastu situāciju un spētu palīdzēt. Manuprāt, ārsts nekad nedrīkst nosodīt, arī tad, ja paciente atnākusi ar ielaistu saslimšanu, - no tā labāk nepaliks nevienam. Man ir svarīgi, lai paciente nepazūd un risina esošās problēmas. Ārstam jāmotivē un jāiedrošina, jo bez līdzestības rezultāta nebūs.
Foto: Shutterstock.com
Raksts publicēts „Ārsts.lv” 2024. gada jūlija numurā!
Portālā "Ārsts.lv" publicēto rakstu pārpublicēšana iespējama tikai, saskaņojot ar portāla redakciju!


