Darja Popkopva, Violeta Fodina: Mākslīgā apaugļošana
Attīstības vēsture
Termins “medicīniskā apaugļošana” parādījās pagājušā gadsimta beigās un nozīmē apaugļošanu ārpus sievietes ķermeņa. Tehnika, ko izmantojam mūsdienās, radās pagājuša gadsimta vidū: 1961. gadā Francijā pirmo reizi sieviešu olšūnas tika iegūtas ar laparoskopijas metodi. Un jau 1965. gadā angļu un amerikāņu zinātnieku grupa Roberta Edvardsa un Hovarda Džonsa vadībā pirmo reizi paziņoja par cilvēka olšūnu apaugļošanu ārpus sievietes ķermeņa.
1973. gadā tika publicēts pirmais ziņojums par grūtniecības iestāšanos pēc medicīniskās apaugļošanas, kas beidzās ar grūtniecības pārtraukšanu pirmajā trimestrī. 1978. gadā par pirmā bērna piedzimšanu pēc IVF tehnikas (no angļu valodas – in vitro fertilisation) kļuva zināms visai pasaulei, un šī grūtniecība un dzemdības kļuva iespējamas, pateicoties tādiem zinātniekiem kā Patriks Stepto un Roberts Edvardss. 1979. gadā slavenu zinātnieku grupa publicēja vadlīnijas par ultrasonogrāfijas izmantošanu folikulu augšanas uzraudzībai, sagatavojot sievieti IVF procedūrai. Un tad sekoja arvien vairāk veiksmīgu paziņojumu no dažādām valstīm. 1980. gadā pirmais bērns pēc IVF procedūras piedzima Austrālijā, 1981. gadā – ASV, savukārt 1982. gadā par to vienlaikus paziņoja Francija un Zviedrija.
1983. gadā pirmo reizi saistībā ar šo tehnoloģiju tika izmantotas donora šūnas un sasniegts veiksmīgs rezultāts.
1984. gadā pirmie IVF tehnikas standarti tika apkopoti un publicēti kā vadlīnijas medicīniskās apaugļošanas procedūrām. Šajā gadā sāka attīstīties laboratoriskās metodes un pirmo reizi tika izmantota blastocistas hečinga metode (no angļu valodas – hatching). 1986. gadā tika publicēts pirmais pārskats par grūtniecības iestāšanos, izmantojot spermu, kas iegūta pēc TESA manipulācijas (ķirurģiska spermatozoīdu iegūšana no sēkliniekiem).
1987. gadā sākās jauna medicīniskās apaugļošanas ēra – japāņu zinātnieki publicēja ziņojumu par grūtniecības iestāšanos pēc ICSI metodes (spermas mikroinjekcija olšūnas citoplazmā), kas mūsdienās tiek izmantota ikdienā un tiek uzskatīta par vienu no labākajām metodēm šajā jomā.
1991. gadā pirmo reizi laboratorijā izdevās izmantot apaugļošanai nenobriedušās olšūnas veselu embriju iegūšanai ar iepriekš izmantotu IVM metodi (no angļu valodas – in vitro maturation). Šī metode deva iespēju kļūt par māti tādām pacientēm, kurām bija problēmas ar olšūnu nobriešanu, piemēram, policistiskā olnīcu sindroma gadījumā.
1995. gadā pirmo reizi tika izmantota embriju ģenētiskā testēšana uz aneiploīdiju jeb hromosomu skaita izmaiņām. Protams, tajā laikā attīstījās arī ģenētiskās metodes, un mūsdienās tiek izmantotas modernās molekulārās ģenētikas metodes. Savukārt 1996. gadā Spānijas zinātnieku grupa publicēja ziņojumu par pirmo grūtniecību pēc sēklinieku audu sasaldēšanas, iegūstot no tiem dzīvus spermatozoīdus, no kuriem ar ICSI metodi ieguva dzīvus embrijus. Šo sarakstu varētu turpināt, jo nozare attīstās ļoti strauji.
Kas notiek pie mums?
Vēlamies pieminēt, ka pirmais, kas 1995. gadā Latvijas Ģimenes centrā veica veiksmīgu ārpusķermeņa apaugļošanu (IVF), kura rezultējās ar dvīņu piedzimšanu, bija izcilais ginekologs Voldemārs Lejiņš (1957–2020). Pašreiz šī metode tiek lietota ļoti plaši.
Svarīgi uzsvērt arī to, ka medicīniskā apaugļošana ir gan dārga, gan laikietilpīga. Kopš 2012. gada Latvijā ir izveidots valsts atbalsts iedzīvotājiem, kuri plāno medicīniskās apaugļošanas procedūru. Valsts programma paredzēta sievietēm līdz 37 gadiem, ieskaitot, un, lai izmantotu šo iespēju, nepieciešams speciālista nosūtījums ar noteiktu diagnozi. Katru gadu Nacionālais veselības dienests finansē centralizētu pacientu gaidīšanas rindu un izsūta vairāk nekā 1000 uzaicinājuma vēstules. Katru gadu, pateicoties šai tehnoloģijai, piedzimst vairāk nekā 400 bērni.
Kas ir mūsdienu medicīniskā apaugļošana?
Mūsdienās medicīniskā apaugļošana ir tā pati labi zināmā metode, bet ar jaunu redzējumu. Pastāv trīs virzieni, kādos var palīdzēt pacientiem tikt pie ilgi gaidītā bērna. Pirmkārt, ja ir veselības traucējumi, kuru dēļ to nevar izdarīt dabiskā ceļā; šai grupai pārsvarā izmanto klasisko medicīnisko apaugļošanas metodi. Otrkārt, var palīdzēt pacientiem, kuri to var izdarīt dabiski, bet grūtniecība iestājas ar dažādām augļa vai iedzimtām patoloģijām vai kuriem iepriekš bērni pasaulē ir nākuši ar ģenētiskām patoloģijām. Trešais – jaunais – virziens ir palīdzēt pāriem, kuriem dažādu iemeslu dēļ nav sava ģenētiskā materiāla (olšūnu vai spermatozoīdu). Protams, metodes izvēle ir atkarīga no neauglības iemesla un pacientu veselības stāvokļa.
Sieviešu izmeklēšana
Lai nodrošinātu pilnvērtīgu izmeklēšanu pirms medicīniskās apaugļošanas, sievietēm nepieciešams veikt šādas analīzes: pārbaudīt olnīcu rezerves un funkcionalitāti – noteikt anti-Millera hormona (AMH) līmeni, kas norāda uz dzimumšūnu daudzumu jeb kvantitāti olnīcās; noteikt folikulu stimulējošā hormona (FSH) un luteinizējošā hormona (LH) līmeni, kas liecina par olnīcu funkcionalitāti; kā arī noteikt hormonus, kas tieši vai netieši ietekmē olšūnas nobriešanu un olnīcas atbildi uz stimulāciju, tādus kā prolaktīns, tireotropais hormons un testosterons.
Otrais aspekts – nepieciešams pārbaudīt olvadu caurlaidību. Svarīgi ir arī izslēgt dzemdes dobuma patoloģijas vai iespējamos traucējumus, tādus kā polipi, submukozas miomas, starpsienas, Ašermana sindroms un citus, kas var traucēt embrijam piestiprināties un attīstīties dzemdes dobumā.
Pastāv arī jaunas diagnostikas iespējas, kas palīdz ne tikai noteikt diagnozi, bet arī izvēlēties atbilstošo ārstēšanas taktiku – ERA tests, ģenētiskais tests, kas nosaka implantācijas logu, katrai sievietei individuāli. Ar šo testu bieži vien var konstatēt īsto neauglības iemeslu (ar nezināmu faktoru).
Vīriešu faktors
Biežākās kļūdas neauglīgo pāru izmeklēšanā ir viena partnera izmeklēšana. Nekādā gadījumā nedrīkst aizmirst izmeklēt arī vīrieti. Pēc ESHRE jeb Eiropas Reproduktologu un embriologu asociācijas datiem, 2019. gadā apmēram 50% pāru neauglības gadījumu bija vīriešu faktors.
Vīriešu izmeklēšana ietver ne tikai spermas analīzi. Bieži vien tiek uzskatīts, ka pietiek tikai ar spēju ražot spermu, tomēr svarīgi ir noteikt arī funkcionalitāti jeb spermatozoīdu spēju apaugļot, kas rezultātā noved pie veiksmīgas grūtniecības dabiskā veidā. Standarta spermas analīzē ir iekļauts ejakulāta daudzums, spermas koncentrācijas un spermatozoīdu kustīguma pārbaude, bet ārkārtīgi svarīgi ir pārbaudīt arī spermatozoīdu nobriešanas līmeni. HBA tests nosaka spermatozoīdu briedumu un spēju apaugļot olšūnu dabiskā ceļā. Ar spermas DNS fragmentācijas testu mēs varam saprast, cik kvalitatīvi notiks apaugļošana (dabiskā vai medicīniskā veidā). Ļoti svarīgi pirms medicīniskās apaugļošanas procedūras ir veikt MAR testu, kas nosaka antispermālās antivielas uz spermatozoīda virsmas, kuras atbild par organisma imunoloģisko reakciju pret saviem spermatozoīdiem.
Šobrīd vīriešu neauglības izmeklēšanai un ārstēšanai ir vesela nozare, kas ietver ne tikai spermas ģenētisko analīzi, īpaši neobstruktīvas azoospermijas gadījumā, pārbaudes un inovatīvas metodes, kuras palīdz atjaunot un uzlabot spermu.
Kādas ir standarta metodes medicīniskajā apaugļošanā?
IUI (intrauterīna spermas injekcija) metode – pirmais ziņojums medicīniskajā žurnālā tika publicēts 1790. gadā. Bet no dažādiem avotiem ir zināms, ka pirmo IUI procedūru sievietei jau 1770. gadā Londonā veica Džons Hanters. Šī metode plaši tiek izmantota arī mūsdienās. Pēc ESHRE datiem, procedūras iznākums ir 10–15% uz katru menstruālo ciklu, bet 15–20% uz medicīniski sagatavotu ciklu. Šī metode tiek lietota apaugļošanai ar donora spermu un pati par sevi nav sarežģīta ne pacientei, ne personālam. Dažās valstīs šo procedūru veic vecmātes vai IVF medicīnas māsas. Ovulācijas brīdī kontrolētā vai naturālā protokolā sievietes dzemdes dobumā tiek ievadīta sagatavota sperma.
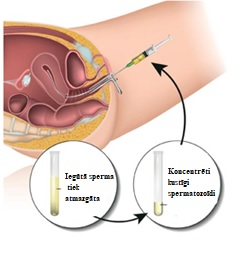
Klasiskā IVF cikla trīs posmi
Pirmais posms ir olnīcu superovulācija jeb olšūnu nobriedināšana, var tikt izmantota arī ministimulācija. Lai vienlaikus iegūtu vairākus folikulus, tiek izmantoti dažādi protokoli, bet pēc būtības tas ir rekombinanto folikulus stimulējošo hormonu alfa, beta vai delta medicīnisko preparātu ievadīšana, kas palīdz sasniegt vairāku folikulu vienlaicīgu augšanu līdz 18–20 mm desmit dienu laikā. Pēc olnīcu stimulācijas tiek nozīmēts trigeris – preparāts (piemēram, cilvēka horiongonadotropā hormona (hCG) vai agonista injekcija), kas nobriedina olšūnas. Pēc 36 stundām notiek olšūnu iegūšana ar olnīcu punkciju. Tas tiek veikts operatīvi, intravenozajā narkozē, – caur maksti USG kontrolē tiek punktēti folikuli un atsūkts folikulārais šķidrums ar olšūnām. Tālāk olšūnas nodod laboratorijā. Paralēli šai procedūrai vīrietis nodod spermu, kas arī tiek apstrādāta laboratorijā.
Otrais posms – iegūtās olšūnas 4 stundu laikā tiek sagatavotas apaugļošanai, un paralēli tiek sagatavota sperma. Svarīgi pieminēt, ka jaunās tehnoloģijas laboratorijā ļauj veikt pirmo spermas diferenciāciju, kas ir īpaši svarīgi pacientiem ar zemiem spermas funkcionālo testu rezultātiem. Šī ir PICSI metode, un pēc tam apaugļošana tiek veikta ar ICSI metodi.
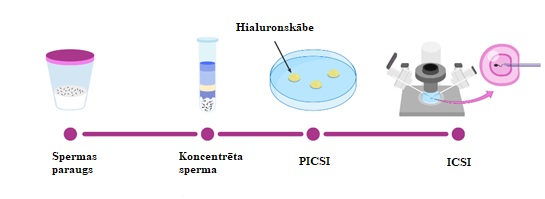
Tālāk apaugļotās olšūnas tiek ievietotas speciālā inkubatorā. Mūsdienu inkubatori gan pēc temperatūras, gan pēc gāzu sastāva ir pilnīgi identiski apstākļiem sievietes organismā. Embrijus neizņem no inkubatora 5 dienas, kas ļauj reducēt stresu un tiešsaistes režīmā vērot to augšanu un attīstību. Pamatojoties uz šiem datiem, ir iespējams veikt embriju atlasi pēc morfoloģijas un kinētiskā aspekta.

5–6 dienu laikā pēc apaugļošanas notiek embriju izvērtēšana, pēc kuras labākie tiek bioptēti un kriokonservēti.
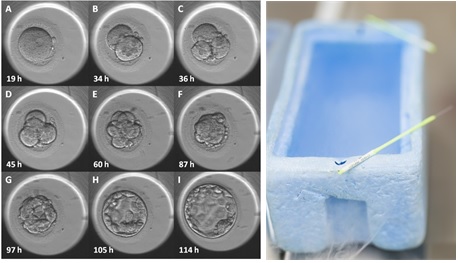
Biopsija ir trofektodermas jeb embrija virsmas šūnu iegūšana (aptuveni 5–6 šūnas) ar iepriekšēju embrija lāzera hečingu, kas ir zelta standarts un tiek veikts visiem embrijiem. Bioptāts tiek nodots ģenētiskajai laboratorijai analīžu veikšanai, savukārt lāzera hečings uzlabo embriju implantācijas iespējas.
Trešais posms ir embrija transfērs jeb pārvietošana uz dzemdes dobumu.
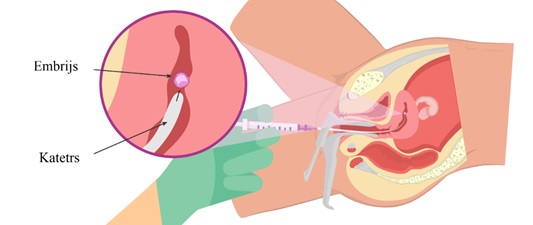
Mūsdienās tiek rekomendēts neveikt pirmo, otro un trešo posmu uzreiz, tādējādi samazinot nelabvēlīgos blakusefektus, no kuriem viens ir olnīcu hiperstimulācijas sindroms. Pārsvarā trešais posms notiek pēc diviem menstruālajiem cikliem pusotra vai divu mēnešu laikā. Pēc embrija transfēra sieviete saņem luteālās fāzes nodrošinošos medikamentus, un pēc 10–14 dienām tiek veiktas pirmās hCG asins analīzes, lai konstatētu grūtniecības iestāšanos. IVF iznākumu var noteikt sievietes vecums un izvēlētās metodes, un pozitīvs rezultāts variē no 35 līdz 65% gadījumu.
Būtiski ir arī tas, ka daļai pāru nav problēmu sasniegt dabisku grūtniecību, bet tiem rodas problēmas ar topošā bērna veselību. Tie ir pāri, kuriem pašiem ir izmainīts hromosomu komplekts, varētu būt dažāda veida hromosomālās translokācijas, tai skaitā Robinsona translokācijas, vai viņi ir retu ģenētisko slimību nēsātāji. Pacientiem ar augstu minēto patoloģiju risku ir iespēja veikt embriju selekciju pirms transfēra, izmantojot PGT-A, PGT-M vai PGT-SR metodi.
PGT-A ir embriju pirmsimplantācijas ģenētiskā testēšana uz aneiploīdiju (PGT-A), lai vienlaikus notestētu visas hromosomas pirms to pārnešanas uz dzemdi.
PGT-M ir embriju pirmsimplantācijas ģenētiskā diagnostika uz monogēna jeb 1 gēna mutāciju izraisītām retām ģenētiskajām slimībām. Uz šo brīdi jau ir izstrādāti ģenētisko analīžu komplekti jeb paneļi, kas var noteikt veselus embrijus šādām ģenētiskajām patoloģijām: Dišēna muskuļu distrofija – DMD gēna mutācijas; spinālā muskuļu atrofija – SMN1 gēna mutācijas; nesindromālā sensoneirālā vājdzirdība – GJB2; hemofilija A – F8 gēna mutācijas; neirofibromatoze, I tips – NF1 gēna mutācijas; ornitīna transkarbamilāzes deficīts – OTC gēna mutācijas; ektodermālā displāzija – EDA gēna mutācijas; Menkes slimība – ATP7A gēna mutācijas; gangliozidoze – GLB1 gēna mutācijas; neironālā lipofuscidoze – TPP1 gēna mutācijas; Epidermolysis bullosa – KRT14 gēna mutācijas; spondilokarpotarsalas sinostozes sindroms – MYH3 gēna mutācijas.
PGT-SR ir embriju pirmsimplantācijas ģenētiskā testēšana, lai noteiktu Robinsona translokācijas, kas ir bijušas konstatētas kādam no vecākiem.
Latvijā 2014. gadā speciālistu grupa – Dr. Violeta Fodina, Dr. Liene Korņejeva, bioloģe Ludmila Voložonoka un embrioloģe Evija Pīmane – veica embriju hromosomālo izmaiņu izpēti, un rezultātā 2015. gadā Latvijā piedzima pirmais bērns pēc PGT-A metodes. Tajā pašā gadā šī grupa sāka strādāt ar divām ģimenēm, no kurām vienai bija konstatēta Hantingtona slimība un otrai bija ihtioze. PGT-M rezultātā tika atlasīti veseli embriji, un 2016. gadā pirmo reizi Latvijā piedzima veseli bērni bez minēto slimību mantošanas. Uz šo brīdi Latvijā PGT-M metodes rezultātā jau ir piedzimuši vairāk nekā 30 veseli bērni, un katru gadu vairāk nekā 300 veseli bērni pasaulē nāk PGT-A metodes izmantošanas rezultātā.
Pastāv arī pacientu grupa, kam nepieciešama medicīniskā apaugļošana, ja kādu iemeslu dēļ sievietei vai vīrietim nav savu gametu (olšūnu vai spermatozoīdu). Kā iepriekš tika minēts, pirmā medicīniskā apaugļošana ar donora olšūnām tika veikta jau 1983. gadā, un šī metode tiek plaši izmantota joprojām. Ir izveidoti gan donoru atlases kritēriji, gan šūnu izmantošanas metodes un kārtība, Latvijā tas ir noregulēts Seksuālās un reproduktīvās veselības likumā un Ministru kabineta noteikumos Nr. 1176 “Cilvēka audu un šūnu izmantošanas kārtība”.
Parādās arī metodes, kas palīdz atjaunot olnīcu un sēklinieku funkcijas in vivo jeb cilvēka organismā, un pēc ārstēšanas var iegūt gan olšūnas, gan spermatozoīdus. Runa ir par PRP, kas ir trombocītu bagātināta plazma, kura satur dažādus citokīnus, augšanas faktorus, vitamīnus, aminoskābes, olbaltumus un citas bioloģiski aktīvas vielas.
Kā saka Dr. Violeta Fodina: “Metodes, kas tika izveidotas vairāk nekā pirms 50 gadiem, strauji attīstās un tiek papildināts to metožu klāsts, kas pacientiem palīdz novērst veselības problēmas. Medicīnā nav panacejas, ir metodes savienojums un pareiza diagnostika, kas var palīdzēt cilvēkiem ar retām problēmām neauglības jautājumu risināšanā.”
Foto: Shutterstock
Rakstu lasiet arī „Ārsts.lv” 2021. gada jūlija numurā!
Portālā "Ārsts.lv" publicēto rakstu pārpublicēšana iespējama tikai, saskaņojot ar portāla redakciju!



